
کراتووس یا قوز قرنیه یک بیماری غیر التهابی تخریب قرنیه است و به طور کلی بر روی هر دو چشم تاثیر می گذارد که در این وضعیت خواندن و نوشتن یا رانندگی فرد مختل می شود.
قوز قرنیه چه علائمی دارد و چطور درمان می شود ؟
قوز قرنیه شایعترین دیستروفی قرنیه است که تأثیر آن 1 در هزار است، هرچند که برخی گزارش ها شایع بودن آن به میزان 1 در 500 نفر است ؛ کراتووس یا قوز قرنیه (Keratoconus) در حقیقت مشکل تحلیل رونده قرنیه چشم است. برخلاف بیماری های چشمی که بعد از ورود به سن سالمندی بروز می کنند این بیماری معمولا" در سنین نوجوانی یا اوایل دهه سوم زندگی پدیدار می شود .
قوز قرنیه یک بیماری غیر التهابی تخریب قرنیه است (که در جلوی چشم قرار دارد) و به طور کلی بر روی هر دو چشم تاثیر می گذارد. مشکل اصلی، ضعف پروتئین کلاژن در قرنیه است این باعث می شود که قرنیه به صورت ساختاری و زیست مکانیکی "ضعیف" شود در نتیجه ،قرنیه یک شکل مخروطی با آستیگماتیسم نامنظم ایجاد می کند. پیشرفت قوز قرنیه می تواند بسیار متغیر باشد، در بعضی از بیماران به حالت ثابت باقی می مانند، در حالی که در دیگران به سرعت پیشرفت میکند، یک بیماری ژنتیکی است که در 10 درصد خانواده ها مشاهده شده است.قرنیه به طور طبیعی شکلی گرد یا کروی دارد ولی در کراتووس (قوز قرنیه) قرنیه برآمده و مخروطی شکل می شود. در این بیماری قرنیه نازک شده و شکل آن تغییر می کند. این تغییر بر روی انکسار نور هنگام ورود به چشم تأثیر گذاشته و سبب کاهش وضوح بینایی می شود. کراتووس ممکن است در یک یا هر دو چشم رخ دهد ولی در90٪ موارد در هر دو چشم دیده می شود که در این وضعیت خواندن و نوشتن یا رانندگی فرد مختل می شود. ادامه این بخش از سلامت نمناک به بررسی علل و روش های درمان قوز قرنیه پرداخته خواهد شد.
علائم قوز قرنیه چیست
علائم، می تواند شامل قابلیت دو بینی (آستیگماتیسم)، تصاویر چندگانه،تار بینایی (نزدیک و دوربینی) و حساسیت به نور (فتوفوبیا) باشد ؛معمولا با عینک، مشکل بینایی حل میشود اما همانطور که آسیتگماتیسم بدتر می شود، اکثر بیماران می توانند از لنزهای قابل لمس مخصوص استفاده کنند. علائم ممکن است در ابتدا یک جانبه باشد و بعدها ممکن است دوجانبه باشند.در 20٪ بیماران، این بیماری پیشرفته و مستم مداخله جراحی است.
سن شایع قوز قرنیه
این بیماری در نوجوانان و حدود سن بلوغ شروع شده و طی 7 تا 8 سال پیشرفت کرده و بعد تقریباً ثابت باقی می ماند، هرچند این زمان ممکن است تغییر کند ولی رشد و پیشرفت این بیماری ممکن است ناگهانی یا تدریجی باشد، معمولاً بین 10 تا 30 سالگی شایع تر است.
تشخیص کراتووس قرنیه
برای تشخیص قوز قرنیه، چشم پزشک سابقه پزشکی و خانوادگی شما را بررسی کرده و امتحان چشم را انجام خواهد داد. او می تواند آزمایش های دیگری برای تعیین جزئیات بیشتر در مورد شکل قرنیه شما انجام دهد.
آزمایشات برای تشخیص قوز قرنیه عبارتند از:
بازتاب چشم:
در این آزمایش ،چشم پزشک از تجهیزات ویژه ای استفاده می کند که چشم شما را برای بررسی مشکلات بینایی اندازه گیری می کند. او ممکن است از شما بخواهد از دستگاهی که حاوی لنزهای مختلف (فوروپتر) است، استفاده کنید.برخی از پزشکان ،ممکن است از ابزار دست (رتینو اسکوپ) برای ارزیابی چشم استفاده کنند.
معاینه لامپ:
در این آزمایش ،پزشک شما یک پرتو عمودی نور را روی سطح چشم هدایت می کند و از یک میکروسکوپ با قدرت کم استفاده می کند. او شکل قرنیه شما را ارزیابی می کند.پزشک ممکن است تست را پس از استفاده از قطره چشمی برای انعطاف پذیری قرنیه ادامه دهد. این کمک می کند تا پشت چشم دیده شود.
کراتومتری:
در این آزمایش چشم پزشک شما یک دایره نور بر روی قرنیه شما متمرکز می کند، تا بازتابی برای تعیین شکل پایه قرنیه داشته باشد .
طرح کامپیوتری:
تست های عکاسی ویژه مانند توموگرافی مختلط اپتیک و توپوگرافی قرنیه تصاویری دقیق از قرنیه ایجاد میکنند. این آزمایش همچنین می تواند ضخامت قرنیه شما را اندازه گیری کند.
درمان قوز قرنیه در طب مدرن با جراحی و بدون جراحی
درمان قوز قرنیه بستگی به شدت وضعیت شما و سرعت پیشرفت بیماری دارد. قوز قرنیه خفیف تا متوسط می تواند با عینک یا لنزهای تماسی درمان شود ؛ برای اکثر مردم ،قرنیه پس از چند سال پایدار می شود. در بعضی از افراد مبتلا به قوز قرنیه، استفاده از لنز کار دشواری است در این موارد ممکن است جراحی ضروری باشد.
عینک یا لنزهای نرم :
عینک ها یا لنزهای نرم می توانند بینایی تار و یا تحریف شده را در ابتدای قوز قرنیه اصلاح کنند اما مردم اغلب مجبورند عینک خود را تغییر دهند ،چون شکل قرنیه آنها تغییر میکند. لنزهای تماسی سخت لنزهای تماسی سخت (گاز سفت و محکم) اغلب گام بعدی در درمان قوز قرنیه پیشرفته است. لنزهای سخت ممکن است در ابتدا احساس ناراحتی کنند، اما بسیاری از افراد به استفاده از آنها اصرار می ورزند و می توانند بینایی خوبی داشته باشند. این نوع لنز را می توان با قرنیه تنظیم کرد.
لنزهای Piggyback اگر لنزهای سفت و سخت ناراحت کننده باشند، ممکن است پزشک شما یک لنز نرم "piggybacking"را توصیف کند.
لنزهای هیبرید:
این لنزها مرکزی سخت و با اطراف نرم دارند. افرادی که نمی توانند لنزهای سخت را تحمل کنند ممکن است لنزهای ترکیبی را ترجیح دهند.
لنز اسکلرال:
این لنزها برای تغییر شکل بسیار نامنظم در قرنیه شما در قوز قرنیه پیشرفته مفید هستند.لنزهای اسکلرال مانند لنزهای سنتی استفاده می کنند، در قسمت سفید چشم (اسکررا) قرار می گیرند و بدون لمس شدن روی قرنیه قرار میگیرند.اگر از لنزهای تماسی سفت و یا اسکلرال استفاده می کنید، مطمئن شوید که آنها توسط دکتر چشم با تجربه در درمان قوز قرنیه نصب شده اند.شما همچنین باید بررسیهای منظم داشته باشید، تا تعیین کنید آیا اتصالات باقی میماند یا خیر ؛یک لنز ناسازگار می تواند به قرنیه آسیب برساند.
عمل جراحی برای درمان قوز قرنیه
اگر دچار زخم قرنیه، نازک شدن شدید قرنیه ، بینایی ضعیف حتی با قویترین لنزهای تجویزی داشته باشید، ممکن است به جراحی نیاز داشته باشید.چندین جراحی در دسترس است، بسته به محل مخروط انقباض و شدت وضعیت شما.
درج قرنیه:
در طی این جراحی، پزشک شما محل های پلاستیکی کوچک، شفاف و نیمه شفاف را در داخل قرنیه قرار می دهد تا مخروط را صاف کرده، شکل قرنیه را تقویت کند و بینایی را بهبود بخشد.درج قرنیه می تواند شکل قرنیه را نرم تر، پیشرفت قوز قرنیه را کندتر کند و نیاز به پیوند قرنیه را کاهش دهد.درج قرنیه می تواند برداشته شود، بنابراین این روش می تواند یک معیار موقت باشد.این جراحی، شامل خطراتی نظیر عفونت و صدمه به چشم است.
پیوند قرنیه
اگر شما زخم قرنیه یا نازک شدن شدید دارید، به احتمال زیاد نیاز به پیوند قرنیه (کراتوپلاستی) دارید.کراتوپلاستی، یک پیوند جزئی ضخیم است که فقط یک بخش از سطح قرنیه جایگزین می شود. کراتوپلاستی یک پیوند کامل قرنیه است که در این روش، پزشکان قطعه کامل ضخیم قرنیه شما را حذف کرده و آن را با بافت اهداکننده جایگزین می کنند.بازیابی پس از کراتوپلاستی می تواند تا یک سال طول بکشد و ممکن است لازم باشد که لنزهای تماسی سفت و سخت استفاده کنید، تا دید کامل داشته باشید .بهبود کامل بینایی ممکن است چند سال پس از پیوند شما رخ دهد.پیوند کرونا ،برای قوز قرنیه به طور کلی بسیار موفق است، اما عوارض احتمالی شامل رد پیوند، بینایی ضعیف، آستیگماتیسم، عدم توانایی لنزهای تماسی و عفونت است.

این بیماری علائمی چون درد، قرمزی و التهاب ندارد؛ قوز قرنیه از بیماری هایی است که بیشترین علت آشکار آن، نقصان دید در افراد است و عمده شکایت این افراد نیز به دلیل کاهش دید بوده و با عینک به دید مطلوب نمیرسند.در سالهای اخیر شایعترین علت پیوند قرنیه در دنیا شیوع بیماری قوز قرنیه بوده است، تشخیص زودهنگام این بیماری در جلوگیری از پیشرفت آن بسیار موثر است. با توجه به اینکه استحکام قرنیه کم و بافت آن از لحاظ ساختار کلاژنی ضعیف است، بر اثر برخی عوامل فشار بر سطح چشم افزایش یافته و انحنای طبیعی بافت قرنیه تغییر میکند و میزان انحنای آن به سمت بیرون بیشتر خواهد شد که در اصطلاح به آن بیماری قوز قرنیه گفته میشود.بیماری قوز قرنیه از سنین 10 سال به بعد ظاهر میشود و معمولا نمود آن به صورت اختلال دید است که با عینک اصلاح نمیشود؛ زیرا آستیگماتیک نامنظم در چشم ایجاد می کند.این بیماری در غالب موارد دو طرفه است، اما میتواند به صورت غیر قرینه بروز کند؛ یعنی اول یک چشم درگیر شود و سپس چشم دوم را گرفتار کند. از خصوصیات بیماری قوز قرنیه این است که به صورت پیش رونده و با افزایش طول عمر به خصوص در سال های نوجوانی و جوانی شروع به پیشرفت می کند و عمده پیشرفت این بیماری نیز در همین سن اتفاق می افتد.این بیماری علائمی چون درد، قرمزی و التهاب ندارد؛ قوز قرنیه از بیماری هایی است که بیشترین علت آشکار آن، نقصان دید در افراد است و عمده شکایت این افراد نیز به دلیل کاهش دید بوده و با عینک به دید مطلوب نمیرسند.اگر بیماری بسیار پیشرونده باشد ممکن است با کدورت در قرنیه یا پاره شدن لایه های عقبی قرنیه همراه باشد، اما در غیر این صورت علائم آشکار دیگری در این بیماری نخواهیم داشت. نحوه تشخیص این بیماری به این صورت است که فرد با علائم کاهش دید مراجعه می کند و اگر بیماری در مراحل شدید باشد، با معاینه معمولی قابل تشخیص است ولی چنانچه بیماری خفیف باشد، نیاز به تصویربرداریهای خاص قرنیه وجود دارد که تکنیک های تصویربرداری هم متعدد هستند و این تکنیک ها کمک می کنند بیماری در مراحل اولیه کشف شود. تشخیص این بیماری در مراحل اولیه از چند نظر اهمیت دارد؛ در این مرحله امکان جلوگیری از پیشرفت بیماری بسیار بالاست.افراد مبتلا به این بیماری کاندیدای عمل جراحی لیزر و اعمال جراحی همراه با برش نیستند. چون قرنیه این افراد به دلیل بیماری ضعیف است و امکان تضعیف بیشتر بافت قرنیه در این عمل های جراحی بالاست. بنابراین این گونه عمل ها درمان مناسبی برای بیماری قوز قرنیه نیستند. این افراد چنانچه این روش ها را برای درمان استفاده کنند، در مدت زمانی کوتاه دچار کاهش دید شدیدتری می شوند.یکی از راه های جلوگیری از پیشرفت بیماری این است که ابتدا بافت قرنیه در معرض ماده حساسی چون ریبوفلاوین و سپس اشعه ماورای بنفش قرار می گیرد، این اقدام در جهت استحکام بخشی بافت قرنیه انجام می شود که بر اساس گزارش های یک دهه اخیر در این زمینه، این روش نتایج قابل توجه و موفقی در پی داشته است؛ به طوری که بیماری کامل متوقف شده یا از شدت پیشرفت آن به میزان بالایی کاسته شده است.تشخیص زودهنگام این عارضه در مراحل اولیه بروز آن از اهمیت بسیار زیادی برخوردار است؛ چون اگر بیماری قوز قرنیه در مراحل خفیف تشخیص داده شود، با روشهای اصلاحی ساده و استفاده از عینک، کاهش دید در این افراد قابل اصلاح است و این افراد میتوانند به زندگی عادی خود بازگردند و هیچ محدودیتی در زندگی حتی برای برعهده گرفتن مشاغل مهم نخواهند داشت.
اگر بیماران به هر دلیلی با عینک به دید مطلوب خود نرسند، می توان با استفاده از کارگذاری حلقه یا لنزهای خاص در بافت قرنیه، دید طبیعی را به این افراد بازگرداند. افراد مبتلا به بیماری قوز قرنیه چون اشکالی در ساختمان شبکیه چشم خود ندارند و ساختمان چشم طبیعی است، بنابراین با روشهای مختلف می توان قرنیه را به انحنای طبیعی خود رساند تا افراد به دید مطلوب دست یابند.
شیوع این بیماری در سن کودکی نیست و از 10 سالگی به بعد بروز میکند، بر این اساس احتمال ایجاد تنبلی چشم در این افراد اندک است. چنانچه بیماری بسیار پیشرفت کرده که جراحیهای سادهای چون حلقه یا لنزگذاری در بافت قرنیه جوابگوی درمان نیست، نیاز به پیوند قرنیه وجود دارد. البته پیوند قرنیه مسائل و معضلاتی را به دنبال دارد که باعث می شود فرد پس از مدت ها دوباره به کاهش دید و عوارضی چون باقی ماندن رد پیوند دچار شود. بنابراین بهترین راه، پیشگیری از پیشرفت بیماری با تشخیص زودهنگام آن است.
آگاهی بخشی به خانوادهها در این زمینه میتواند بسیار حائز اهمیت باشد؛ خانوادههایی که فرزند نوجوان دارند که از ضعف بینایی به خصوص به شکل آستیگماتیک (نزدیک بینی) رنج میبرد، بهتر است برای تشخیص نوع ضعف بینایی و علت آن به متخصص چشم مراجعه کنند.
بروز بیماری قوز قرنیه در افراد علت شناخته شده و دقیقی ندارد، البته با بررسیهای انجام شده، دریافتهاند که زمینه ژنتیک در بروز این بیماری بسیار مطرح است. همچنین وجود برخی بیماریها نیز زمینه ابتلای افراد به بیماری قوز قرنیه را افزایش میدهد؛ کودکان سندرم داون و افراد آتوپی ممکن است بیشتر در معرض ابتلا به این بیماری باشند.
به طور کلی هر عاملی که باعث شود فرد در بلندمدت مالش مداوم سطح چشم داشته باشد، در ایجاد قوز قرنیه تاثیر دارد. همچنین در افرادی که حساسیت های شدید فصلی مانند حساسیت های بهاره دارند، بروز این بیماری بسیار دیده شده است. در مجموع میتوان تاکید کرد که مالش و سایش سطح قرنیه بیشتر از سایر عوامل، بروز این بیماری را به دنبال دارد. البته کسانی که در طولانی مدت از لنزهای سخت و نیمه سخت استفاده می کنند نیز مستعد ابتلا به بیماری قوز قرنیه هستند.
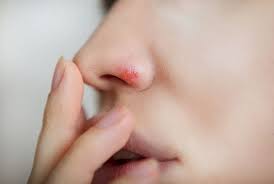
تبخال بینی یکی از انواع تبخالهاست که عامل اصلی آن ویروس هرپس بوده و با مشخصاتی همچون ایجاد زخم و تاول در اطراف ناحیه بینی رویت میگردد.بیماری تبخال یک بیماری مسری است و ویروس آن مثل ویروس سرماخوردگی یا آنفلوآنزا باید از شخص دیگری وارد بدن شود. یکی دیگر از راههای شایع انتقال تبخال استفاده از لوازم غذاخوری، تیغ یا حوله دیگران است. نکته اینجا است که حتی در زمانی که تبخال از آن حالت پر آب خارج شده و اصطلاحاً دلمه بسته، بازهم به شدت مسری است و میتواند باعث انتقال بیماری شود.
تبخال بینی چیست؟
تبخال بینی یکی از انواع تبخالها میباشد که موجب ایجاد زخم و تاول در اطراف بینی میگردد. عامل اصلی این تبخال به مانند انواع دیگر تبخالها ویروس هرپس (HSV) است. این ویروس معمولاً باعث ایجاد تبخالهایی در اطراف دهان و لب شده و به ندرت در داخل بینی یا اطراف آن خود را نشان میدهد. تبخالهای بینی جز دسته تبخالهایی کم خطر محسوب شده و بیشتر نشان دهنده وجود عفونت میباشند. اگر چه این نوع تبخال باعث ناراحتی و بد شکل شدن ظاهر افراد نیز میگردد.زخمهای سرد، تاول تب و ویروس هرپس (نوع یک) از دیگر نامهایی است که به تبخال بینی اطلاق میگردد. این زخمها معمولاً با مایع سفید رنگی پر شده و متاسفانه میتواند منجر به زخمهایی عمیق در ناحیه بینی گردند به خصوص اگر این تبخالها عفونی شوند.عفونت برای تبخالهای بینی به دو دسته عفونتهای اولیه و عفونتهای مکرر تقسیم بندی میشود. بیشتر افرادی که در معرض ویروس هرپس قرار میگیرند دچار عفونت گشته و در تعداد کمی این ویروس منجر به زخم میگردد.در عفونت اولیه تبخالهای بینی بین دو تا 20 روز پس از تماس با فرد آلوده خود را نشان داده و به مدت یک هفته تا ده روز ماندگاری دارد. بعد از رفع علائم بیماری تبخال اولیه (یا به عبارت صحیح تر عفونت هرپس اولیه)، ویروس تبخال در بدن باقی مانده و به طرف عقدههای عصبی حرکت میکند.ویروس در سلولهای عصبی مستقر شده و اگر شرایط مناسب شود مجدداً فعالیت خود را این بار به شکلی خفیف تر از حالت اولیه ادامه میدهد. از اینجا به بعد است که زخم تبخال معروف بروز میکند. اغلب افراد به دنبال ضعف سیستم ایمنی دچار تبخال عود کننده میشوند. عواملی مثل تب، قاعدگی، استرسهای روحی و جسمی، خستگی و قرارگیری بیش از حد در معرض نور آفتاب همه میتوانند باعث عود تبخال شوند.
ادامه مطلب
نخستین بخش از مجاری تنفسی بدن که هوا از طریق آن وارد، و گرم میشود، بینی است. بینی جایی است که آلودگیها، باکتریها، و ویروسها را گیر میاندازد و از انتقال آنها به سایر نقاط دستگاه تنفسیمان پیشگیری میکند. اگر از خشکی بینی رنج میبرید، این مسئله میتواند نشانهای از وجود مشکلاتی دیگر باشد. این علائم، علیرغم اینکه دلالتی بر وجود مشکلات حاد و حیاتی نیستند، ولی میتوانند بسیار ناخوشایند باشند و روز به روز وخیمتر شوند، زیرا وقتی بینیتان خشک باشد، به خوبی قادر نیست از عهدهی کارکرد تصفیهی هوا بر بیاید. از این رو، آگاهی از علتها و درمانهای خانگی خشکی بینی بسیار ضروری به نظر میرسد. با سایت بازده همراه باشید.
خشکی بینی چیست؟
خشکی بینی میتواند نشانهی رایجی از برخی شرایط محیطی نامناسب و همچنین عارضهی جانبی مصرف برخی داروها نظیر آنتی هیستامینها و ضد احتقانها باشد. شمار زیادی از آدمها به دلیل مصرف بیش از اندازهی برخی داروها نظیر اسپریهای بینی و آنتی هیستامینها دچار خشکی بینی میشوند. بینی انسان برای انجام عملکرد مناسب، نیازمند سطح خاصی از رطوبت است، و شرایط به شدت خشک یا داغ میتواند باعث ایجاد خشکی بینی شود. آب و هوای خشک و گرم، رطوبت پایین به همراه استفاده از دستگاههای تهویهی هوا میتوانند به خشکی بینی منجر شوند.
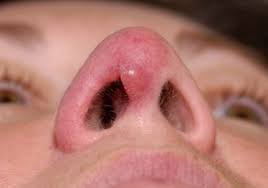
داخل بینی بافتی ظریف وجود دارد که به راحتی میتواند در معرض آسیبهای جسمی قرار گرفته و دچار سوزش شود. خونریزی و اثر زخم دردناک نیز از مسائل رایج در بسیاری از رگهای خونی و عصبی موجود در این ناحیه میباشد، اما خوشبختانه اثر زخم در بینی معمولا بیضرر بوده و با کمی مراقبت بهبود مییابند. در نظر داشته باشید که دانستن علت اثر زخم در بینی، به بهبودیها آن کمک کرده و از مشکلات احتمالی آینده جلوگیری خواهد کرد.
فرد میتواند برای برطرفسازی چسبندههای ناشی از مشکلات جزئی مانند آلرژی و سرماخوردگی به رعایت موارد زیر بپردازد:
مصرف اسانس اکالیپتوس و نخودفرنگی برای رفع احتقان بینی
استفاده از وسیله مخصوص برای پاکسازی بینی از مخاط و آلرژیها
ادامه مطلب
بینی یکی از اعضای مهم بدن محسوب می شود که بیشتر مردم وقتی اسم آن را می شنوند فکرشان به سمت جراحی بینی می رود در حالیکه این عضو حساس بدن گاهی دچار مشکل می شود و باید علائمی که از خود نشان می دهد را جدی گرفت و اگر نشانه های مشکلات بینی شدید بود حتما به پزشک مراجعه کرد. چون بینی گاهی می تواند پیش بینی کننده طول عمرتان باشد و خطر مرگی که به شما نزدیک شده را هشدار دهد. خارش، خشکی یا خون دماغ از شایع ترین علامت هایی است که با بروز آنها باید حواس تان را جمع کنید و در پی علت یابی و رفع مشکل اصلی بربیایید. متخصصان می گویند هیچ عضوی از بدن بی دلیل کارکرد طبیعی و درست خود را از دست نمی دهد بنابراین به هر تغییری باید توجه کرد.
ادامه مطلب
آبریزش بینی ،ناشی از خشکی بیش از حد تولید شده توسط بافت های بینی و دیواره های مجاور و رگهای خونی در بینی است این خشکی، ممکن است حدی بین مایع روشن و یا تکه ای ضخیم از مایع مخاطی بینی باشد. آبریزش بینی ممکن است از بینی، پایین و پشت گلو و یا هر دو باشد. اصطلاح "rinorrhea" و "rinitis"(ورم غشایی و مخاطی بینی ) اغلب برای اشاره به آبریزش بینی استفاده می شود. هرچند که درمورد شدت این عارضه صحبت می کند، rinorrhea اشاره به تخلیه سبک و نسبتا روشن بینی دارد . Rhinitis به التهاب بافت های بینی کمک می کند که به علل مختلفی ایجاد می شود که معمولا به خاطر آبریزش بینی است احتقان بینی ممکن است همراه با آبریزش بینی باشد و یا نباشد ؛ این مقدمه ای بود تا در ادامه این بخش از سلامت نمناک به بررسی کامل علل آب ریزش بینی و راههای درمان آن بپردازیم.
علت آبریزش بینی چیست
ترجیح دادیم روش های درمانی که ارائه می دهیم روش هایی باشد که برای تمام سنین یعنی کودکان و بزرگسالان مناسب باشد بنابراین به جز افرادی که شرایط خاصی دارند همه می توانند از این روش ها استفاده کنند و به راحتی آب ریزش بینی خود را متوقف سازند.
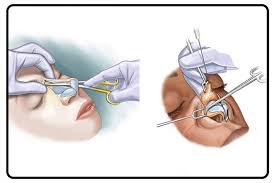
عمل بینی نوعی عمل جراحی زیبایی است که برای ترمیم و اصلاح عیوب ظاهری بینی و زیباسازی آن انجام میشود، به گونهای که ضمن حفظ فیزیولوژی و عملکرد بینی، ظاهر و شکل آن نیز زیباتر و مناسبتر شود. خوب است قبل و بعد از عمل بینی برخی نکات مهم را باید بدانید و با عوارض عمل بینی استخوانی و گوشتی آشنا شوید.
جراحی زیبایی بینی
جراحی بینی یکی از رایجترین و شایعترین نوع از جراحی پلاستیک و زیبایی میان ن و مردان ایرانی محسوب میشود که اگر چه با هدف زیبایی و داشتن ظاهری متناسب میان مردم باب شده، اما در صورتی که این جراحی با همراهی و مشاوره یک متخصص پوست و جراح زیبایی با تجربه انجام شود.
اگر تصمیم دارید بینی خود را جراحی کنید و تغییری اساسی در ظاهر خود به وجود آورید، پیشنهاد می کنیم پیش از هر اقدامی توصیه های زیر را جدی بگیرید. در ادامه درمورد همه نکاتی که باید قبل و از بعد از جراحی بدانیم، صحبت میکنیم.
ادامه مطلب
انحراف چشم اغلب می تواند با لنزهای اصلاحی، بینایی یا جراحی اصلاح شود. انحراف چشم که معمولا چپ چشمی نامیده می شود، وقتی رخ می دهد که هر دو چشم به یک مکان نگاه نمی کنند. این شرایط معمولا در سه سالگی گسترش می یابد.

سینوزیت” معمولا نتیجه یک ویروس سرماخوردگی است که باورود باکتری های عفونتی به سینوس هاایجاد میشودو باروش های مختلفی ازجمله دارویی،گیاهی و طب سنتی ودرموارد حاد باعمل جراحی درمان میشود.سینوزیت، معمولا پس از عفونت دستگاه تنفسی فوقانی مانند سرماخوردگی رخ می دهد
علائم و نشانه های سینوزیت
ترشحات سبز یا زرد بینی
بینی گرفته
درد و حساسیت در اطراف گونه ها، چشم یا پیشانی
سردرد سینوسی
دمای بالای بدن (تب) 38 C (100.4 F) یا بیشتر
دندان درد
احساس بوی نامطبوع
نفس بد (هالیتوز)
سردرد
ادامه مطلب
وظیفه اصلی موی بینی پالایش مواد اضافی هوایی است که تنفس می کنیم. موهای بینی همانند فیلتر هوای اتاق عمل می کنند. آنها ذرات گردوغبار، ویروس ها، باکتری ها و مواد سمی را به دام می اندازند تا ما در بازدم یا عطسه آنها را بیرون بدهیم.
رشد موهای بینی فقط مخصوص پدربزرگ ها نیست و همه با گذراندن چند سالی پس از جوانی با رشد موهای گوش بینی مواجه می شوند اما از بین بردن کاملا این موها کار درستی نیست و فقط اصلاح کردن کفایت می کند.
آیا موهای بینی فایده دارند؟
شاید تعجب کنید اگر بشنوید موهای بینی مفید هستند! آنها در واقع مانند یک محافظ عمل میکنند. موهای بینی، جلوی ورود ذرات خارجی به بینی را میگیرند و با بالا رفتن سنمان، ممکن است موهای بینی بیشتر یا بلندتری داشته باشیم.موهای بینی همچنین به تعادل رطوبت در بینی کمک میکنند. اگر موهای بینی را کاملا از بین ببرید، به احتمال بیشتری دچار آلرژی خواهید شد. بنابراین فکر نکنید که باید موهای بینیتان را کاملا بتراشید. فقط کافیست موهایی که از بینی بیرون زده و مشخص هستند را با ملایمت کوتاه کنید.

خون دماغ به دلایلی همچون ضربه و یا دست کاری بینی و گاهی به دلیل وجود بیماری هایی بروز می کند. برای دانستن دلایل و راههای درمان طبیعی خون دماغ با ما همراه شوید.خون دماغ شدن می تواند دلایل گوناگونی داشته باشد ، حداقل یک بار همه ی ما این بیماری را تجربه کرده ایم ، زمانی که خون به آرامی از بینی خارج می شود ، که با شناخت علت آن باید درمان شود یکی از اصلی ترین دلایل خون دماغ شدن ضربه خودن بینی یا دستکاری داخل بینی و آسیب وارد شده شبکه عروق بینی مخصوصا در فصل زمستان که به علت سردی هوا با خشک تر شدن پوست داخل بینی این آسیب ها شدید تر میشود
علت خون دماغ شدن کودکان
خون دماغ شدن در کودکان بیشتر عواملی مانند خشکی دارد ،عواملی مانند کجنکاوی که باعث دستکاری داخل بینی می شود یا فین کردن های دنباله داری که در زمان سرماخودگی رخ می دهد ، ممکن است در بزرگ سالان هم به همین دلیل باشد ، اما تحقیقات نشان می دهد ، خون ریزی بینی یا خون درماغ شدن در بزرگ سالان عواملی مانند فشار خون بالا دارد البته که خون ریزی های دنباله دار ، بیش از حد و طولانی نمی تواند مربوط به موارد فوق باشد و حتما باید ب پزشک متخصص مراجعه شود تا علت آن مشخص شود ، گاه ممکن است این خون ریزی از عوامل بیماری های خونی باشد
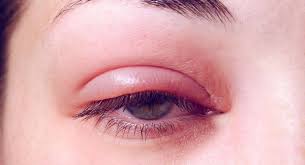
شالازیون برجستگی کوچکی در لبه یا نزدیک لبه پلک در زیر پوست است که در اثر انسداد مجرای خروجی غدد ترشح کننده چربی پلک و تجمع مواد ترشح شده در غده ایجاد می شود. شالازیون ممکن است در ابتدا ملتهب باشد و باعث ایجاد درد و قرمزی شود که در این حالت شبیه گل مژه است؛ اما پس از مدتی درد و قرمزی فروکش می کند و توده متورمی در لبه یا ضخامت پلک باقی می ماند. اندازه این برجستگی ثابت نیست و ممکن است به تدریج بزرگتر یا کوچکتر شود. گاهی اوقات شالازیون از ابتدا فقط به صورت یک توده برجسته ظاهر می شود و با درد و قرمزی همراه نیست.
شالازیون معمولاً مشکل چشمی مهمی ایجاد نمی کند و پس از چند هفته تا چند ماه خود به خود کوچک می شود و از بین می رود. استفاده از کمپرس گرم (روزی 3-2 بار و هر بار 5-10 دقیقه) با استفاده از حوله تمیز و ماساژ ملایم ممکن است به باز شدن مجرای غده چربی کمک کند و باعث بهبود سریع تر شالازیون شود.
درمان شالازیون
شالازیون های خیلی کوچک که ظاهر ناخوشایندی ندارند احتیاج به درمان خاصی هم ندارند و معمولاً به مرور زمان خود به خود خوب می شوند. شالازیون های بزرگتر به دو علت اصلی نیاز به درمان پیدا می کنند:
اول آنکه شالازیون های بزرگتر ظاهر ناخوشایندی دارند و از لحاظ زیبایی ظاهری مشکل ساز هستند، ضمن آنکه بهبود خودبخودی آن ها ممکن است چندین ماه طول بکشد.
دوم آنکه شالازیون های بزرگ به خصوص در پلک بالایی روی قرنیه فشار می آورند و با تغییر شکل قرنیه باعث ایجاد آستیگماتیسم و تاری دید می شوند.
پس در اینگونه موارد برای درمان حتماً از چشم پزشک کمک بگیرید.
روش اصلی درمان در این حالت جراحی شالازیون است که با استفاده از بی حسی موضعی از قسمت پشت پلک انجام می گیرد و نیازی هم به بخیه ندارد. روش دیگر تزریق داروهای استروییدی در داخل ضایعه است که بندرت و در مواردی به کار می رود که یا تعداد زیادی شالازیون کوچک وجود داشته باشد که نتوان آن ها را با جراحی خارج کرد و یا شالازیون در جایی باشد که جراحی آن احتمال ایجاد آسیب در ساختمان های مجاور را به همراه داشته باشد.
در برخی از افراد شالازیون مکرراً عود می کند. در این حالت لازم است فرد حتماً توسط چشم پزشک ویزیت شود زیرا:
اولاً گاهی اوقات بیماری های جدی چشمی مثل تومورهای بدخیم پلک به صورت شالازیون های مکرر تظاهر می کنند که تشخیص آن ها از شالازیون معمولی فقط از عهده چشم پزشک برمی آید.
ثانیاً در برخی از موارد بیماری های دیگر چشمی مثل التهاب لبه پلک (بلفاریت) یا مشکلات غدد ترشح کننده چربی لبه پلک (میبومینیت) باعث ایجاد شالازیون های مکرر می شود. در این حالت کنترل این بیماری ها توسط چشم پزشک به جلوگیری از عود شالازیون کمک می کند.
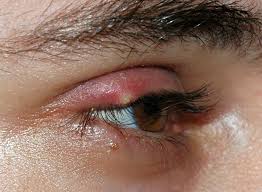
گل مژه یکی از بیماریهای شایع پلک است که می تواند افراد را در سنین مختلف گرفتار کند. گل مژه به صورت یک توده متورم، حساس و دردناک و قرمز رنگ درلبه یا نزدیکی لبه پلک تظاهر می کند. این توده در حقیقت یک آبسه کوچک است که در اثر عفونت یا التهاب ریشه مژه ها یا غدد ترشح کننده چربی پلک ایجاد می شود. تماس دست آلوده با چشم (به خصوص اگر با ترشحات بینی آلوده شده باشد) و التهاب لبه پلک (بلفاریت) از عوامل مهمی هستند که باعث بروز گل مژه می شوند.
علایم و نشانه های گل مژه
احساس سنگینی و درد پلک
ایجاد یک توده برجسته قرمز رنگ دردناک در لبه یا نزدیکی لبه پلک
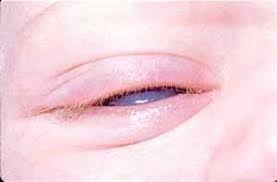
بلفارواسپاسم به معنای پلک زدن غیر ارادی یا بسته شدن غیر ارادی پلک ها است. بلفارواسپاسم یک عارضه پیش رونده عصبی است که بیشتر در ن میانسال و سالمند اتفاق می افتد. شایعترین شکل بلفارواسپاسم،" بلفارواسپاسم خود به خودی خوش خیم" (Benign Essential Blepharospasm) است که به صورت بسته شدن مکرر غیر ارادی پلک ها تظاهر می کند.بلفارواسپاسم در حقیقت نوعی دیستونی است. دیستونی به معنای انقباض غیر ارادی مکرر و طولانی در یک عضله یا گروهی از عضلات می باشد.
بلفارواسپاسم چگونه شروع می شود؟
بلفارواسپاسم معمولاً به صورت تدریجی ایجاد می شود. در ابتدا ممکن است فرد فقط احساس خشکی چشم یا حساسیت به نور داشته باشد و هیچ انقباض عضلانی غیر ارادی وجود نداشته باشد. پس از مدتی تحریک چشم (مثلاً نور خورشید، باد خنک، سرو صدا، حرکات سریع سر یا چشم) و استرس عصبی باعث شروع حملات بلفارواسپاسم می شود. با پیشرفت بیماری شدت و فراوانی حملات بیشتر می شود به طوری که گاهی بسته شدن پلک ها تا چند ساعت طول می کشد و فرد عملاً برای چند ساعت نابینا می شود. این حالت گاهی آنقدر شدید است که موجب ناتوانی و شرمندگی فرد از حضور در اجتماع می شود و عملاً فرد را منزوی می کند. در این حالت احتمال بروز افسردگی نیز وجود دارد.
معمولاً فشارهای روحی و استرس- مثلاً حضور در محیط های نا آشنا- باعث شدیدتر شدن بلفارواسپاسم می شود. در حالت خواب معمولاً بلفارواسپاسم متوقف می شود. به علاوه تمرکز بر یک فعالیت خاص، معمولاً باعث کمتر شدن حملات بلفارواسپاسم می گردد.
علت ایجاد بلفارواسپاسم چیست؟
به نظر می رسد که بلفارواسپاسم ناشی از نوعی از اشکال در عملکرد "عقده های قاعده ای مغز" باشد. عقده های قاعده ای بخشی از مغز هستند که در تنظیم حرکات هماهنگ عضلات دخالت دارند. البته هنوز به طور دقیق نمی دانیم که چه مشکلی باعث بروز بلفارواسپاسم می شود. در بیشتر موارد بلفارواسپاسم به صورت خودبه خودی و بدون هیچ علت مشخصی ایجاد می شود. البته در بسیاری از افراد، خشکی چشم عامل محرکی باشد که در افراد حساس باعث شروع بلفارواسپاسم شود. گاهی بلفارواسپاسم یا انواع دیگر دیستونی در افراد یک خانواده بروز می کند، بنابراین شاید زمینه های ارثی و ژنتیکی در بروز آن مؤثر باشند.
بلفارواسپاسم چگونه تشخیص داده می شود؟
بلفارواسپاسم با توجه به علائم بالینی تشخیص داده می شود. برای تشخیص بلفارواسپاسم نیاز به آزمایش یا عکس برداری خاصی وجود ندارد. انجام اقدامات پاراکلینیک تنها وقتی ضروری است که بخواهیم احتمال مشکلات همراه (مثلاً وجود تومور) را رد کنیم.
درمان
درمان های دارویی: از آنجا که علت اصلی ایجاد بلفارواسپاسم مشخص نیست، هیچ داروی اختصاصی برای درمان آن وجود ندارد. داروهای ضد تشنج، داروهای آرام بخش و داروهای ضد افسردگی داروهایی هستند که معمولاً برای کنترل بلفارواسپاسم به کار می روند. پاسخ افراد مختلف به داروهای مختلف متفاوت است و نمی توان از قبل پیش بینی کرد که کدام دارو برای فرد خاصی مناسب تر است. اغلب لازم است فرد، داروهای مختلف را تحت نظر پزشک امتحان کند تا مشخص شود که کدام دارو برای وی مناسب تر است. به هر حال درمان دارویی در بلفارواسپاسم چندان موثر نیست. در بهترین حالت، استفاده از دارو تنها باعث بهبود نسبی و گذرا می شود. به علاوه بسیاری از بیماران هیچ پاسخ مناسبی به درمان دارویی نمی دهند.
تزریق بوتوکس: در حال حاضر بهترین روش درمان بلفارواسپاسم تزریق بوتوکس است که در کشور ما با نام تجاری دیسپورت عرضه می شود. بوتوکس نام تجاری پروتئین پیچیده ای است که از یک باکتری به نام کلوستریدیوم بوتولینوم استخراج می شود. بوتوکس پس از تزریق در محل، جذب پایانه های عصبی می شود که به عضلات فرمان می دهند. در این پایانه ها بوتوکس مانع آزاد شدن یک واسطه شیمیایی به نام استیل کولین می شود که مسئول انقباض عضلات است. در نتیجه نوعی فلج موقتی در عضلات ایجاد می شود که بین 3 تا 6 ماه طول می کشد.
وقتی بوتوکس به صورت موضعی به داخل عضلاتی تزریق می شود که مسوول بسته شدن پلک هستند، این عضلات فلج می شوند و دیگر قادر به انقباض نیستند، در نتیجه علائم بلفارواسپاسم برطرف می شوند. معمولاً اثر تزریق پس از یکی دو هفته ظاهر می شود و 3 تا 6 ماه باقی می ماند. پس از این مدت لازم است تزریق بوتوکس مجدداً تکرار شود. البته در معدودی از بیماران پس از یکی دو بار تزریق علائم برطرف می شود، اما این حالت شایع نیست و معمولاً لازم است تزریق بوتوکس هر 3 تا 6 ماه یکبار تکرار گردد. تزریق بوتوکس روش بسیار مؤثری در کنترل علائم بلفارواسپاسم است به طوری که در بیش از 90 تا 95% موارد باعث بهبود قابل توجه فرد می شود. البته تزریق بوتوکس می تواند عوارضی از قبیل افتادگی پلک، تاری دید یا دوبینی ایجاد کند اما کلیه این عوارض گذرا هستند و حداکثر ظرف مدت 6 ماه برطرف می گردند.
جراحی: جراحی معمولاً برای مواردی بکار می رود که یا تزریق بوتوکس هیچ اثر مفیدی نداشته است و یا فرد به انجام تزریقات مکرر علاقه ای ندارد. شایعترین روش جراحی که برای درمان بلفارواسپاسم به کار می رود برداشتن عضله یا میکتومی (Myectomy) است. در این روش قسمتی از عضلاتی که مسوول بستن پلک هستند با جراحی برداشته می شوند. این روش در 70 تا 80% موارد باعث بهبود علائم بلفارواسپاسم می شود. اما عوارض عمل جراحی بیشتر از تزریق بوتوکس است، به علاوه عوارض تزریق بوتوکس برگشت پذیر است اما عوارض عمل جراحی اغلب غیر قابل برگشت است.
درمان های حمایتی: همانطور که گفته شد استرس و فشار عصبی معمولاً باعث بدتر شدن بلفارواسپاسم می شود. آموزش بیمار و اطرافیان و حمایت موثر افراد خانواده از فرد مبتلا به بلفارواسپاسم می تواند نتایج مفیدی در کنترل علائم داشته باشد.باید توجه داشت که حملات شدید بلفارواسپاسم می تواند تا چندین ساعت فرد را عملاً نابینا کند. ایمن سازی محیط زندگی فرد اهمیت زیادی دارد تا در صورت بروز چنین شرایطی خطری برای فرد پیش نیاید.بلفارواسپاسم می تواند موجب بروز اضطراب، افسردگی و انزوای فرد شود. درمان اضطراب و افسردگی در این شرایط می تواند عملکرد فرد را بهبود بخشد.استفاده از عینک های آفتابی تیره به دو علت به مبتلایان بلفارواسپاسم کمک می کند. اول آنکه عینک آفتابی با جلوگیری از تابش نور شدید به چشم، مانع از تحریک چشم شده و تا حدی از بروز حمله بلفارواسپاسم جلوگیری می کند. ثانیاً عینک تیره با پنهان کردن چشم، مانع از آن می شود که سایرین متوجه پلک زدن غیر عادی فرد شوند، در نتیجه حضور در اجتماع را برای فرد آسان تر می کند.استفاده از قطره های اشک مصنوعی و مرطوب کننده های چشم برای درمان خشکی چشم و درمان التهاب پلک (بلفاریت) با کاهش تحریک سطح چشم ممکن است به کنترل حملات بلفارواسپاسم کمک کند.با توجه به ماهیت مزمن بیماری و مشکلاتی که این عارضه در روابط اجتماعی فرد ایجاد می کند، در برخی از کشورها گروه های حمایتی برای مبتلایان به بلفارواسپاسم به وجود آمده است. در کشور ما متأسفانه هنوز چنین تشکیلاتی وجود ندارد.
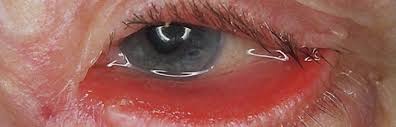
به برگشتن لبه پلک تحتانی به سمت خارج ، که باعث میشود چشم و مخاط آن در معرض هوا و در نتیجه خشکی قرار گیرند، اکتروپیون گفته میشود. فرد در این حالت دچار آبریزش شده و در صورت پاککردن اشک، چشم خشکتر میشود. اگر این بیماری درمان نشود، باعث ضخیم شدن مخاط داخلی پلکها شده و ایجاد التهاب و در نهایت صدمه به چشم میشود.
علل اکتروپیون چیست؟
علت آن ضعف عضلاتی است که باعث نگهداشتن پلک بر روی چشم میشود.این بیماری معمولا" در افراد بالای 60 سال دیده میشود اما ممکن است به صورت مادرزادی، به دلیل محل زخم باقی مانده از سایر اعمال جراحی، ثانویه به فلج عصب صورتی(Bell’s palsy) و یا به دنبال سوختگیها یا سایر بیماریهای پوستی دیده شود.
علائم اکتروپیون چیست؟
سوزش، احساس سنگریزه در چشم، حساسیتپذیری، پلک متورم – ملتهب و قرمز، آبریزش
اکتروپیون چگونه تشخیص داده میشود؟
این بیماری دریک معاینه ساده چشمپزشکی قابل تشخیص است.
درمان اکتروپیون چیست؟
انتخاب بهترین درمان برای اکتروپیون بستگی به علت آن دارد. درمان موقت این حالت استفاده از قطرههای اشک مصنوعی یا پمادهای نرمکننده است. با این وجود درمان قطعی به خصوص در نوعی از آن که با افزایش سن ایجاد میشود، جراحی پلک و کوتاه کردن و سفت کردن آن است. این عمل معمولا" با برشی در قسمت خارجی چشم انجام میشود. برای انجام این عمل جراحی فقط بخیههای ریزی در قسمت خارجی چشم زده میشود و معمولا" بعد از 7 تا 14 روز، این بخیهها برداشته میشوند. برای درمان نوعی از اکتروپیون که به دلیل محل زخم بجا مانده از سوختگی یا سایر اعمال جراحی ایجاد شده، معمولا" از گرافت پوستی استفاده میشود. این گرافت از پلک بالا یا از پشت گوش خود بیمار تهیه میشود. معمولا" محل برداشتن گرافت و محل جراحی بعد از 2 هفته بهخوبی ترمیم میشوند.
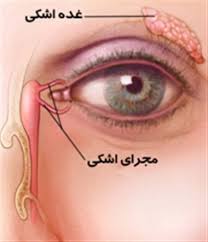
غدد اشکی یا lacrimal glands (هر چشم یک غده اشکی دارد) که در قسمت بالا و خارج کره چشم قرار دارند به همراه غدد اشکی کمکی Krauseو Ciaccio در زیر لبه پلک قرار می گیرند باعث ترشح قسمت آبکی اشک می شوند. به طور کلی لایه های مختلف اشک عبارتند از:
داخلی ترین و نازک ترین لایه که لایه نازکی از مو است توسط سلول هائی در ملتحمه تولید و ترشح می شود .
لایه میانی ضخیم ترین لایه است و در واقع مانند محلول بسیار رقیق آب و نمک می باشد. غدد اشکی اصلی و کمکی این قسمت از اشک را تولید می کنند. عملکرد این لایه باعث مرطوب نگاه داشته شدن چشم و بیرون راندن گرد و غبار و اجسام خارجی می شود. اشکال در ترشح این لایه آبکی چشم، شایع ترین علت ایجاد خشکی چشم است و این بیماری اصطلاحا" کراتوژکتیویت سیکا نامیده میشود.

در صورتی که شما به بیماری دیابت مبتلا هستید بدن شما نمی تواند بدرستی از قند استفاده و آنرا ذخیره کند. دیابت باعث افزایش قند خون، عطش بیش از حد و تکرر ادرار و همچنین تغییراتی در رگهای خونی بدن (سرخرگ ها و سیاهرگ ها) می شود. دیابت می تواند به اشکال مختلف روی دید تاثیر بگذارد. باعث ایجاد آب مروارید ، آب سیاه و مهمتر از همه صدمه به رگهای خونی داخل چشم می شود.
رتینوپاتی دیابتی چیست؟
رتینوپاتی دیابتی عارضه ای ناشی از دیابت است که به دلیل تغییرات ایجاد شده در رگ های خونی رخ می دهد. پرده شبکیه لایه عصبی در پشت چشم است که نور را درک می کند و تصاویر را به مغز می فرستد. وقتی عروق خونی در شبکیه آسیب می بینند ممکن است باعث نشت مایع یا خون شده یا منجر به رشد شاخه های عروقی شکننده و کلافه مانند شده و باعث تخریب شبکیه شود در نتیجه تصویری که شبکیه به مغز می فرستد تار شده یا کج و معوج می شود.رتینوپاتی دیابتی یکی از علل اصلی کاهش دید است و کسانی که دیابت درمان نشده دارند 25 برابر شانس بیشتری برای کوری نسبت به افراد عادی دارند.هرچه طول بیماری دیابت بیشتر باشد احتمال رتینوپاتی دیابتی بیشتر می شود. در نزدیک به %80 کسانی که لااقل 15 سال دیابت دارند مقداری صدمه به عروق شبکیه دیده می شود. در مبتلایان به دیابت نوع یک (نوع جوانان) احتمال ابتلا به رتینوپاتی دیابتی در سنین پایین تر بیشتر است. چنانچه شما دیابت دارید بایستی بدانید که امروزه با بهبود وسایل تشخیصی و درمانی، فقط درصد کوچکی از بیماران مبتلا به دیابت مشکلات جدی ناشی از کاهش دید خواهند داشت، مشروط به اینکه به موقع به چشم پزشک مراجعه نمایند.
ادامه مطلب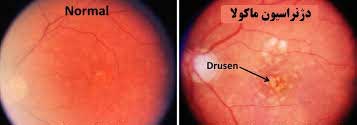
دژنراسیون ماکولا (AMD or ARMD) شایع ترین علت کوری در جهان است! در این بیماری ماکولا یا لکه زرد تخریب می شود. ماکولا قسمت حساس به نور شبکیه و مسئول دید مستقیم و واضح است که برای کارهای دقیق مثل خواندن و رانندگی لازم است.دژنراسیون ماکولا بر دو نوع است: خشک (Dry) و تَر (Wet). نوع خشک شایع تر بوده و حدود %90 بیماران به این نوع مبتلا می شوند. نوع تَر معمولا با کاهش دید شدیدتر و جدی تری همراه است.دژنراسیون ماکولا در افراد بالای 65 سال شایع تر بوده و ن بیشتر به این بیماری مبتلا می شوند. اکثر موارد این بیماری با افزایش سن بوجود می آیند. این بیماری می تواند عارضه بعضی داروها نیز باشد. همچنین به نظر می رسد ارث نیز در ابتلا به این بیماری نقش داشته باشد.
ادامه مطلب
درباره این سایت